
PGS.TS. Huỳnh Nguyễn Khánh Trang
ĐỊNH NGHĨA
Sinh non (Preterm labor) là khi trẻ được sinh ra ở tuổi thai từ 24 đến 36 tuần 6 ngày (tính từ ngày đầu kỳ kinh cuối).
Trẻ có trọng lượng lúc sinh dưới 2.500g được gọi là trẻ nhẹ cân, nhóm này bao gồm trẻ thiếu tháng và đủ tháng.
DỊCH TỄ HỌC
|
Số trẻ sinh non |
Tỉ lệ % |
|
|
Toàn thế giới |
14.870.000 |
9,6 |
|
Châu Phi |
5.047.000 |
11,9 |
|
Bắc Mĩ (Hoa Kỳ và Canada) |
480.000 |
10,6 |
|
Châu Á |
7.907.000 |
9,1 |
|
Châu Mĩ La tinh & Carribe |
933.000 |
8,1 |
|
Úc/New Zealand |
20.000 |
6,4 |
|
Châu Âu |
466.000 |
6,2 |
Mười nước có số trẻ sinh non nhiều nhất thế giới:
- Ấn Độ: 3.519.100
- Trung Quốc: 1.172.300
- Nigeria: 773.600
- Pakistan: 748.100
- Indonesia: 675.700
- Mĩ: 517.400
- Bangladesh: 424.100
- Philippines: 348.900
- Cộng hòa Congo: 341.400
- Brazil: 279.300
NGUYÊN NHÂN
Trên 50% các cuộc chuyển dạ sinh non không tìm được nguyên nhân.
Do thai
- Vỡ ối non chiếm 10% các cuộc chuyển dạ đủ tháng và 30% các cuộc chuyển dạ sinh non. Trên 80% các trường hợp ối vỡ non không xác định được nguyên nhân.
- Đa thai: thời gian mang thai trung bình là 280 ngày đối với đơn thai, trong song thai là 261,5 ngày và 3 thai là 246,5 ngày (Mc. Keown và Record).
- Đa số chiếm 0,4-1,6% các thai kỳ. Khoảng 1/3 các trường hợp đa ối chuyển dạ sinh non.
- Thai dị dạng cũng thường chuyển dạ sinh non nhất là khi kết hợp với đa ối (thai vô não) hoặc thiểu ối (không có thận).
- Viêm màng ối do nhiễm trùng.
Do mẹ
- Cao huyết áp do thai đôi khi cần phải chấm dứt thai kỳ sớm do tình trạng bất ổn của mẹ hoặc thai nhi.
- Viêm nhiễm vùng chậu: viêm đài-bể thận, viêm ruột thừa thường đi kèm với chuyển dạ sinh non.
- Tử cung dị dạng, tử cung kém phát triển.
- Hở eo tử cung.
- Tiền căn sinh non. Nguy cơ tái phát sinh non chiếm 25-50%.
- Tiền căn sẩy, nạo thai ảnh hưởng lên sinh non chưa được có đủ chứng cứ cho thấy có liên quan.
- Tỉ lệ sinh non cao ở những sản phụ có tình trạng kinh tế xã hội thấp.
- Mẹ hút thuốc.
Do nhau
- Nhau tiền đạo, nhau bong non gây xuất huyết trước khi sinh.
- Thiểu năng nhau làm dinh dưỡng cho thai nhi không đầy đủ thường dẫn đến chuyển dạ sinh non.
CHẨN ĐOÁN
Những tiêu chuẩn sau đây hiện vẫn còn được dùng để chẩn đoán chuyển dạ sinh non:
1. Có 4 cơn co tử cung trong 20 phút hay 8 cơn ho trong 60 phút.
2. Cổ tử cung (CTC) mở bằng hoặc trên 2cm hoặc xóa ít nhất 80%.
3. Có sự thay đổi ở cổ tử cung được nhận định bởi một người khám trong nhiều lần khám liên tiếp.
4. Vỡ ối.Ngoài ra còn có một số dấu hiệu và triệu chứng giúp chẩn đoán sớm chuyển dạ sinh non như ra nhớt hồng hoặc dịch nhầy CTC, đau thắt lưng, trì nặng bụng, chuột rút, đau quặn ruột có thể kèm tiêu chảy.
Gần đây, dùng cơn co tử cung và siêu âm CTC (chiều dài kênh và hình dạng) để chẩn đoán.
Chiều dài kênh CTC <25mm. Liên quan với độ nhạy 47-82% và độ đặc hiệu 75-89%, dự đoán sinh non (NEJM, 346:250, 2002)
|
Chiều dài kênh CTC |
Nguy cơ liên quan sinh non (RR) |
|
<35mm |
2,35 |
|
<30mm |
3,79 |
|
<26mm |
6,19 |
|
<22mm |
9,49 |
|
<13mm |
13,99 |
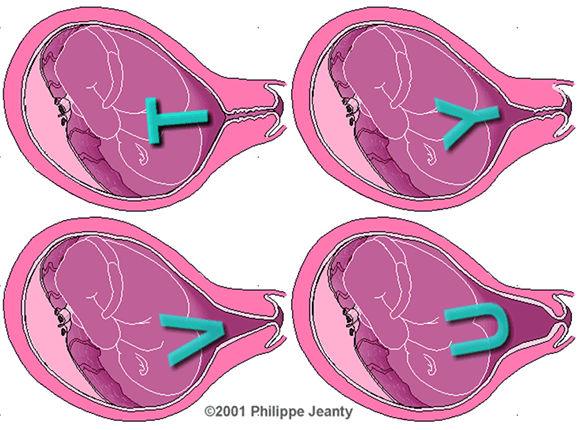
Ngoài ra còn quan sát hình dạng lỗ trong CTC.
Trong thời gian tới, chẩn đoán sinh non sẽ dựa vào: siêu âm kênh cổ tử cung và đo FfN (Fetal fibronectin). Fetal fibronectin là chất đệm vùng lỗ CTC (extracellular matrix), bình thường nồng độ rất thấp, tăng khi >50 ng/ml
Khi có triệu chứng dọa sinh non:
- Nếu FfN (-), 99,2%: sẽ chưa sinh trong 7 ngày
- Nếu FfN (+), 16,7%: sẽ sinh trong 14 ngày
Không có triệu chứng dọa sinh non:
- FfN (-), 93,9%: sẽ không sinh trước 37 tuần
- FfN (+), 46,3%: sẽ sinh trước 37 tuần
PHÒNG NGỪA
Mặc dù có nhiều loại thuốc ngăn chặn chuyển dạ sinh non đã được đưa vào sử dụng nhưng kết quả không phải lúc nào cũng thành công, do đó phòng bệnh vẫn tốt hơn là điều trị.
Xác định nhóm bệnh nhân có nguy cơ cao như đã kể trên là bước đầu tiên trong việc ngừa chuyển dạ sinh non:
- Khâu eo tử cung nếu có hở eo
- Hướng dẫn sản phụ về các yếu tố nguy cơ
- Tầm soát và điều trị viêm CTC 24-28 tuần
- Nghỉ ngơi
- Giảm vận động
XỬ TRÍ SINH NON
Mục tiêu
- Có thời gian dùng steroid.
- Có thời gian vận chuyển thai phụ đến nơi có thể chăm sóc trẻ sơ sinh non tháng (có thể dùng surfactant bơm qua nội khí quản và có máy thở).
- Trì hoãn chuyển dạ sinh non (giảm bệnh suất và tử suất cho thai nhi).
Lưu ý:
- Ở những trung tâm được trang bị để chăm sóc đặc biệt cho bà mẹ và trẻ sơ sinh có nguy cơ cao, quyền lợi bà mẹ và trẻ sơ sinh thiếu tháng đều được chú trọng như nhau. Trẻ thiếu tháng nên được sinh ở các bệnh viện có khả năng chăm sóc tích cực cho trẻ ngay sau sinh hơn là phải chuyển trẻ đi sau sinh.
- Tuổi thai ảnh hưởng nhiều đến khả năng sống hơn là trọng lượng thai. Tuổi thai 28 tuần không còn là ranh giới tuyệt đối cho kỳ vọng sống còn của thai nhi. Nhiều trẻ được nuôi sống mặc dù được sinh ở tuổi thai 24 tuần.
- Kết quả tốt phụ thuộc vào sự kết hợp chặt chẽ của việc chăm sóc sản khoa và sơ sinh trong lúc chuyển dạ, sổ thai và những ngày đầu của cuộc sống.
Xử trí chuyển dạ sinh non
Nếu có chuyển dạ thì việc xử trí chuyển dạ phải quan tâm đến tình trạng rất non yếu của trẻ sơ sinh thiếu tháng cũng như khả năng chịu đựng rất kém các sang chấn và tình trạng thiếu oxy. Quá trình chuyển dạ và sinh trẻ thiếu tháng phải được thực hiện bởi các nhà sản khoa và hồi sức sơ sinh chuyên nghiệp. Cần đảm bảo các nguyên tắc sau đây:
1. Đảm bảo sự thông khí đầy đủ cho thai nhi trong lúc chuyển dạ và sinh.2. Theo dõi tim thai liên tục. Đo pH da đầu thai nhi nếu có điều kiện. Nếu suy thai không thể điều chỉnh được bằng cách thở oxy và thay đổi tư thế nằm của mẹ, phải mổ lấy thai.
3. Đội hồi sức chuyên nghiệp phải có mặt lúc sinh.4. Trong lúc chuyển dạ, phải hạn chế sử dụng thuốc giảm đau và an thần. Khi sử dụng các thuốc này cần phải hết sức cẩn trọng do khả năng chuyển hóa thuốc của sơ sinh kém và chúng nhạy cảm hơn đối với tác dụng thuốc. Gây tê ngoài màng cứng là phương pháp gây tê tại chỗ lúc sinh.
5. Giai đoạn sổ thai phải nhẹ nhàng và từ từ để tránh chèn ép và giải ép đột ngột của đầu thai nhi. Tránh sang chấn khi sổ thai. Sinh tự nhiên, tránh tối đa can thiệp thủ thuật, khi cần có thể dùng forceps thấp. Cắt tầng sinh môn để làm giảm áp lực trên đầu thai nhi. Cần cho mẹ thở oxy qua mask lúc sổ thai.
6. Nếu là ngôi mông, ước lượng thai dưới 2.500g nên mổ lấy thai vì nguy cơ sa dây rốn và kẹt đầu hậu.SỬ DỤNG CORTICOSTEROID
Những trẻ sơ sinh với chức năng phổi chưa đủ khả năng trao đổi khí, có khuynh hướng phát triển hội chứng suy hô hấp. Đây là nguyên nhân tử vong thường gặp nhất của trẻ thiếu tháng. Nguyên nhân chính gây suy hô hấp là do thiếu chất surfactant trong phế nang làm cho phổi giữ được thể tích khí dự trữ trong kỳ thở ra, còn được gọi là bệnh màng trong. Thông thường phổi đạt được sự trưởng thành khi thai được 34 tuần. Vào lúc này, có sự gia tăng mạnh của chất surfactant trong nước ối dẫn đến tỉ lệ Leucithin/Sphingomyelin lớn hơn hoặc bằng 2.
Từ khi Liggins và Howie lần đầu tiên nhận định rằng việc sử dụng corticoid làm giảm tỉ lệ hội chứng suy hô hấp, việc sử dụng corticosteroid để kích thích sự trưởng thành của phổi đã trở nên phổ biến.
Tỉ lệ suy hô hấp giảm từ 18% trong nhóm placebo còn 12,6% trong nhóm điều trị với corticosteroid. Tỉ lệ suy hô hấp giảm chủ yếu trong nhóm tuổi thai từ 28 đến 32 tuần và được sinh từ 24 giờ cho đến 7 ngày sau khi điều trị. Nếu có suy hô hấp thì mức độ cũng nhẹ hơn so với nhóm chứng. Điều trị corticoid không hiệu quả trong đa thai.
Betamethasone được chỉ định khi tuổi thai dưới 34 tuần, tỉ lệ Leucithin/Sphingomyelin không biết hay dưới 2, màng ối còn nguyên (khi ối vỡ trên 24 giờ, betamethasone không làm giảm đáng kể tỉ lệ suy hô hấp) và có khả năng trì hoãn chuyển dạ 48 giờ sau khi bắt đầu tiêm thuốc để đạt được hiệu quả tối đa.
Chống chỉ định sử dụng betamethasone gồm những trường hợp không thể trì hoãn hoặc không nên trì hoãn chuyển dạ trong 48 giờ hay thai ≥34 tuần hay tỉ lệ Leucithin/Sphingomyelin >2.
Thường dùng:
- Betamethasone ống 4mg, 3 ống tiêm bắp x2 cách 24 giờ
- Dexamethasone ống 4mg, 1 ống (6mg) x4 tiêm bắp mỗi 12 giờ
Lưu ý:
- Dùng trong tuổi thai từ 24-34 tuần
- Dùng 1 đợt
CÁC LOẠI THUỐC GIẢM CO
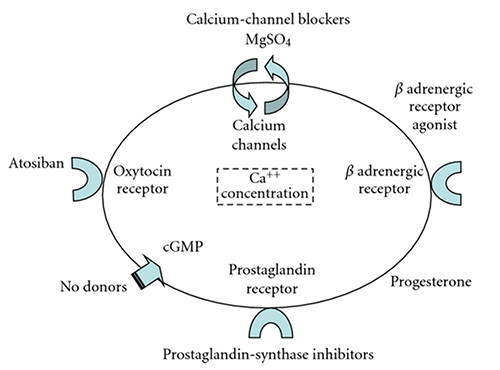
Các loại beta-mimetic
Cơ chế tác dụng
Các loại adrenergic có tác dụng trên 2 thụ cảm thể khác nhau: thụ cảm thể alpha và thụ cảm thể beta. Cơ tử cung chứa cả hai loại thụ cảm thể alpha và beta. Sự hoạt hóa thụ cảm thể alpha tạo cơn gò tử cung. Ngược lại, sự hoạt hóa thụ cảm thể beta làm ức chế cơn gò tử cung. Các thụ cảm thể beta adrenergic còn đựoc chia thành hai nhóm nhỏ là các thụ cảm thể 1 và 2. Các thụ cảm thể beta 1 có nhiều ở tim, mô mỡ và ruột, trong khi beta 2 chiếm ưu thế ở mạch máu và tử cung. Isoprotein và epinephrine có thể làm giảm hoạt động của tử cung, tuy nhiên hoạt hóa cả beta 1 và 2 đều có tác dụng trên tim mạch. Các chất hoạt hóa beta 2 có tác dụng trên cơ tử cung nhiều hơn trên cơ tim, do đó được đưa vào điều trị chuyển dạ sinh non.
Sự co cơ tử cung phụ thuộc vào phản ứng giữa protein gây co, actin và myosin. Phản ứng này được điều hòa bởi nồng độ ion calcium trong tế bào. Nông độ của ion calcium trong huyết thành là 1/1.000M và không thay đổi nhiều. Nồng độ ion calcium trong tế bào thấp hơn trong huyết thanh và thay đổi tùy theo tử cung ở trạng thái co hay nghỉ. Trong trạng thái nghỉ, nồng độ ion calcium trong tế bào là 1/100.000.000. Nồng độ trên 1/10.000.000 sẽ khởi phát cơn gò tử cung. Do đó, nồng độ ion calcium tự do trong các bộ phận gây co cơ xác định tình trạng cơ co hay nghỉ. Ion calcium đi vào trong tế bào một cách thụ động từ dịch ngoại bào. Khi tế bào ở trạng thái nghỉ, nó phải bơm calcium vào dịch ngoại bào hay vào những nơi dự trữ calcium. Sự bơm calcium được thực hiện nhờ năng lượng của AMP vòng, được chuyển từ ATP dưới sự xúc tác của enzyme adenylate cyclase.
Các beta-adrenegic tác động lên các thụ cảm bề mặt và hoạt hóa adenylate cyclase dẫn đến sự tăng AMP vòng trong tế bào. Nồng độ AMP vòng gia tăng khởi phát hàng loạt các phản ứng tế bào tạo năng lượng cho sự bơm calcium ra khỏi tế bào. Kết quả của các phản ứng này là sự giảm nồng độ ion calcium tự do trong tế bào chất và ức chế sự co cơ. AMP vòng còn ức chế enzyme của chuỗi nhẹ myosin, do đó làm giảm phản ứng giữa myosin và actin.
Cách dùng: phổ biến là dùng từ liều thấp, tăng dần đến khi khống chế được cơn co tử cung (30 mcg/kg/phút, tăng 10 mcg/kg/15-20 phút). Cách 2 là dùng liều cao ngay từ đầu cắt cơn co trong thời gian ngắn rồi giảm liều duy trì (salbutamol liều đầu 166mcg truyền tĩnh mạch trong 5 phút và duy trì 4,1mcg mỗi phút truyền tĩnh mạch liên tục).
Tác dụng phụ và biến chứng cho mẹ:
Thường thấy nhất là các rối loạn về tim mạch: tim nhanh thường kèm với hồi hộp và hốt hoảng, cung lượng tim tăng khoảng 50%, hạ huyết áp đặc biệt là giảm huyết áp tâm trương.
Phù phổi hiếm gặp nhưng là biến chứng trầm trọng có thể gây tử vong. Phù phổi thường có thể gặp trong những trường hợp sau: (1) truyền nhiều dịch gây quá tải tuần hoàn, vì vậy lượng dịch truyền nên giới hạn ở 1.500-2.000ml và lượng natri mỗi ngày 4-6g, (2) dùng thuốc kéo dài hơn 72 giờ, (3) sử dụng corticoid để kích thích sự trưởng thành của phổi, do tác dụng giữ muối và nước của chất này, (4) khi có hạ kali máu, (5) thiếu máu, (6) có bệnh tim, (7) đa thai.
Các rối loạn chuyển hóa có thể gặp nhau như: (1) tăng đường máu. Ở những bệnh nhân tiểu đường, beta-mimetic có thể làm tăng nhanh sự mất bù của tiểu đường và dẫn đến toan máu do acétone, đòi hỏi phải gia tăng liều insulin. Tình trạng này thường gặp khi sử dụng kết hợp với glucocorticoid, (2) tăng pyruvate, lactate, (3) giảm kali huyết, (4) giảm sắt trong máu.
Các ảnh hưởng của thuốc trên thai nhi và bé sơ sinh: gồm tim thai nhanh, hạ đường máu, hạ kali máu. Những hậu quả trên chuyển hóa này thường gặp nếu trẻ được sinh trong vòng 5 giờ sau khi ngưng dùng thuốc. Có tác giả cho rằng tỉ lệ suy hô hấp giảm khi mẹ được điều trị với beta-mimetic.
Chống chỉ định tuyệt đối của beta-mimetic là những trường hợp mẹ bệnh tim.
Trong những điều kiện sau đây có thể sử dụng beta-mimetic với sự thận trọng và sau khi đã cân nhắc kỹ nguy cơ và lợi ích: (1) tiểu đường chưa được kiểm soát, (2) cường giáp chưa được điều trị, (3) thiếu máu.
Magnésium sulfate
Magnésium sulfate tác dụng ngăn sự khuếch tán của calcium vào cơ tử cung, do đó nồng độ ion calcium trong tế bào thấp và tử cung ở trạng thái nghỉ.
Magnésium sulfate được sử dùng thành công trong chuyển dạ sinh non nhưng hiệu quả không cao hơn so với các thuốc khác.
Cách dùng: truyền tĩnh mạch:
- Liều tấn công: 4g MgSO4 + 250ml lactate Ringer truyền tĩnh mạch trong 20 phút.
- Liều duy trì: 40g MgSO4 + 1.000ml lactate Ringer truyền 50 ml/giờ.
- Nồng độ ức chế cơn gò tử cung : 4-8 mg/ml.
- Khi có hiệu quả, phải duy trì điều trị trong 24 đến 48 giờ.
Tác dụng phụ về phía mẹ: ức chế hô hấp ở nồng độ 12-15 mEq/lít và ngưng tim khi vượt quá 15 mEq/lít.
Tác dụng phụ về phía con: magnésium qua nhau dễ dàng và nồng độ trong máu của mẹ và thai bằng nhau. Trên đường biểu diễn nhịp tim thai, có thể thấy mất khả năng thay đổi nhịp tim (vairiation beat to beat), ngoài ra trẻ sơ sinh có thể bị ức chế hô hấp nếu nồng độ magnésium trong máu cao.
Gần đây có chứng cứ ghi nhận khả năng bảo vệ thần kinh của magnésium ở thai non tháng trong 48 giờ.
Nifedipine
Nifedipine là một trong những thuốc ức chế sự vận chuyển calcium. Nifedipine được sử dụng trong nhiều trường hợp bao gồm đau thắt ngực đi kèm với bệnh xơ mỡ động mạch vành. Vì calcium đóng vai trò chủ chốt trong co cơ và sự ức chế vận chuyển calcium làm giảm hoạt động của cơ, do đó, thuốc này được đưa vào điều trị chuyển dạ sinh non. Cơ chế tác dụng có thể ở màng tế bào, nơi xâm nhập calcium vào tế bào qua sự vận chuyển chậm.
Người đã chứng minh rằng Nifedipine ức chế cơn gò tử cung và giảm cường độ co được gây nên bởi prostaglandin F28 và E2. Người ta cũng chứng minh được rằng nifedipine ức chế hoạt động của cơ tử cung sau sinh.
Nifedipine được sử dụng qua đường uống, hấp thu nhanh và hoàn toàn. Nồng độ tối đa đạt được 15 đến 90 phút sau khi uống. Thời gian bán hủy là 2-3 giờ.
Cách dùng:
- Tấn công: Viên nang 10mg, ngậm dưới lưỡi mỗi 10-20 phút, liều trung bình 3 viên, tối đa 4 viên.
- Duy trì: viên nén loại tác dụng chậm, mỗi 8 giờ 1 viên, đường uống.
Bên cạnh đó còn một số loại giảm co khác như:
- Kháng thụ thể oxytocin (atosiban)
- Ức chế prostaglandin
- Progesterone với vai trò dự phòng
TÀI LIỆU THAM KHẢO
1. Addis G.I (1981). Long-term salbutamol infusion to prevent preterm labour. Lancet,1, p. 42-3.2. American College of Obstetricians and Gynecogist (2009). Management of preterm labor. Obstet Gynecol, AGOC Practice Bulletin No.43, p1039-40.
3. Bài giảng Sản Phụ khoa Sinh non. Tập 2. Bộ môn Phụ Sản. Đại học Y Dược, TPHCM.4. Bộ Y tế (2002). Dược thư Quốc gia Việt Nam. Xuất bản lần 1. Nhà xuất bản Hà Nội, trang 856-866.
5. Hướng dẫn Quốc gia về Chăm sóc sức khỏe sinh sản (2009). Dọa đẻ non và đẻ non. Trang 121-122, Hà Nội.6. Huỳnh Nguyễn Khánh Trang (2008). Đánh giá hiệu quả và độ an toàn của Salbutamol liều cao trong điều trị dọa sinh non. Y học Thành phố Hồ Chí Minh. Số đặc biệt Hội nghị Khoa học lần thứ 25. Tập 12, phụ bản của số 1.
7. Liggins GC (1973). Intravenous infusion of salbutamol in the management of premature labor. J Obstet Gynaecol Br, 80, p29-33.8. Nguyễn Duy Tài. Salbutamo ltrong điều trị dọa sinh non: kết quả sử dụng tại Bệnh viện Hùng Vương. Hội nghị Khoa học lần 22, Đại học Y Dược TPHCM, chuyên đề Ngoại Sản, 2005, trang 167-70.
9. Singh VK (1990). Effect of salbutamol on premature labour. J Indian Med Ascoc., 88, p253-54.10. Women and Infant heath manager (2002). Tocolytics for prevention of preterm labour. Calgary Heath Region, (3), p1-17.
Thành phố Đà Nẵng, thứ sáu và thứ bảy, ngày 6 - 7 . 3 . 2026
Thứ bảy ngày 22 . 11 . 2025 (9:30 - 12:00), khách sạn Equatorial (số ...
New World Saigon Hotel, thứ bảy ngày 17 tháng 01 năm 2026
Sách ra mắt ngày 14 . 11 . 2025 và gửi đến quý hội viên trước ...

Ấn phẩm CẬP NHẬT KIẾN THỨC VỀ QUẢN LÝ SỨC KHỎE TUỔI MÃN ...
Y học sinh sản được phát ngày ngày 21 . 9 . 2025 và gởi đến ...








