BS Phan Thị Ngọc Minh
Soft marker là gì?
Soft marker được xem là một bất thường rất nhỏ của thai, không được xem là bất thường hình thái trừ trường hợp những soft marker này nằm trong bệnh cảnh của bất thường nhiễm sắc thể.
Mỗi thai phụ ở độ tuổi khác nhau đều có 1 nguy cơ mang thai bị bất thường nhiễm sắc thể gọi là “nguy cơ nền tảng” theo tuổi mẹ. Nguy cơ thai bị trisomy 21 tăng theo tuổi mẹ nhưng lại giảm theo tuổi thai.
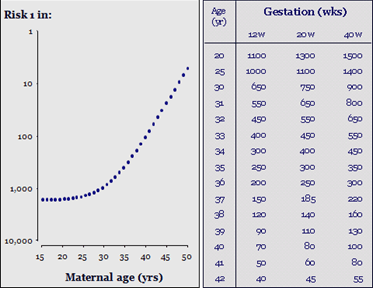
Ngoài ra nguy cơ nền tảng của trisomy 21 còn tính toán dựa vào tiền căn có sinh con bất thường NST 21 trước đó. Ví dụ: một phụ nữ 35 tuổi đã từng có 1 con bị trisomy 21 thì nguy cơ trisomy 21 của thai kỳ lần này vào thời điểm thai 12 tuần sẽ tăng từ 1/249 lên 1/87 và một phụ nữ ở độ tuổi 25 có tiền căn giống như trên thì nguy cơ trisomy 21 ở thai kỳ này sẽ tăng từ 1/946 lên 1/117.
Trước đây ở những năm 1970- 1980, người ta thường dựa vào tuổi mẹ khi mang thai và tiền căn sinh con bất thường để tính toán nguy cơ mang thai bất thường NST ở thai kỳ lần này cho mẹ và những xét nghiệm xâm lấn chẩn đoán như chọc ối và sinh thiết gai nhau được chỉ định khá rộng rãi ở nhóm thai phụ > 35 tuổi. Tuy nhiên, không phải chỉ những phụ nữ trên 35 tuổi mà những phụ nữ trẻ < 35 tuổi cũng là nhóm sinh con bị trisomy 21 chiếm đa số. Trong tổng số phụ nữ mang thai thì 5% là > 35 tuổi. Điều này dẫn đến một tỷ lệ 5% phụ nữ sẽ được làm những xét nghiệm xâm lấn và tỷ lệ phát hiện trisomy 21 nếu chỉ dựa vào yếu tố tuổi là 30%.
Gần đây, với sự phát triển của khoa học kỹ thuật như xét nghiệm sinh hóa và các dấu hiệu chỉ điểm gợi ý bất thường của thai trên siêu âm hay gọi là “soft marker”, bác sĩ đã có thể phát hiện các bất thường ở giai đoạn sớm của thai kỳ.
Vào những năm 1980, phương pháp tầm soát lệch bội thường được áp dụng là tuổi mẹ và xét nghiệm triple test (sinh hóa máu mẹ: đo 3 chất AFP, uE3, hCG). Khi kết hợp yếu tố tuổi mẹ và xét nghiệm triple test, tỷ lệ phát hiện trisomy 21 là # 50- 70%.
Ra đời sau và gần đây nhất là phương pháp siêu âm đo nuchal translucency (NT) tạm dịch là đo khoảng sáng sau gáy. Khi kết hợp NT với tuổi mẹ và Double test (sinh hóa máu mẹ: đo 2 chất free beta hCG và PAPP-A), tỷ lệ phát hiện lệch bội đạt khoảng 85-90%.
Các soft marker được dùng trong tam cá nguyệt thứ 1:
1. Nuchal translucency – NT tạm dịch là khoảng sáng sau gáyLà hình ảnh trên siêu âm của lớp tụ dịch dưới da vùng cổ thai nhi chỉ quan sát rõ khi thai ở thời điểm từ 11 đến 13 tuần 6 ngày.
Khi NT dày thường đi kèm với bất thường nhiễm sắc thể mà bất thường hay gặp nhất là bất thường nhiễm sắc thể 21. Theo thống kê, trong 75-80% các thai bị trisomy 21 có NT dày > 95th percentile của giá trị bình thường của tuổi thai.

NT dày ngoài là biểu hiện của bất thường NST còn là biểu hiện của bất thường tim thai bẩm sinh hoặc biểu hiện của phù thai trong bệnh cảnh nhiễm trùng bào thai, hay thiếu máu bào thai.
2. Nhịp tim thaiBình thường trong thai kỳ, nhịp tim thai sẽ gia tăng dần từ 110 l/p ở tuần thứ 5 lên 170 l/p ở tuần thứ 10 và giảm dần còn 150 l/p ở tuần thứ 14. Trong trường hợp trisomy 21, 15% thai sẽ có nhịp tim thai tăng nhẹ trên BPV 95th tuổi thai. Ngược lại trong trisomy 18, 15% thai sẽ có nhịp tim thai giảm nhẹ dưới BPV 5th của tuổi thai. Còn trong trisomy 13, nhịp tim thai tăng rõ rệt, 85% thai sẽ có nhịp tim thai nhanh trên BPV 95th.
3. Xương mũi thai nhiKhảo sát xương mũi thai nhi được kết hợp trong lúc khảo sát và đo NT. Chiều dài xương mũi ngắn hay không quan sát thấy gặp ở 60% các trường hợp trisomy 21, 50% các trường hợp trisomy 18 và 40% trường hợp trisomy 13. Chỉ 1-3% trường hợp thai không có xương mũi là không có bất thường về số lượng nhiễm sắc thể.
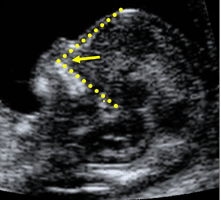
4. Góc mặt thai nhiLà một góc tạo bởi một đường thẳng dọc theo khẩu cái cứng với 1 đường thẳng đi từ góc trên trước của xương hàm trên dọc đến bề mặt của trán (hình 1). Bình thường, góc mặt thai nhi sẽ nhỏ dần khi thai lớn dần (840 với CRL = 45 mm và 760 với CRL = 84 mm). Khi góc mặt lớn hơn bách phân vị 95th gặp trong những trường hợp: 45% trisomy 21, 55% trisomy 18, 45% trisomy 13 và chỉ 5% gặp ở những thai không bất thường số lượng NST. Việc khảo sát góc mặt thai nhi sẽ làm cải thiện tỷ lệ phát hiện từ 90% lên 94% và làm giảm tỷ lệ dương tính giả từ 3% xuống 2.5%.
|
5. Sóng a đảo ngược trong ống tĩnh mạch
Ống tĩnh mạch (ductus venosus) là một mạch máu nhỏ nối từ tĩnh mạch rốn đến tĩnh mạch chủ dưới. Khi có xuất hiện sóng a đảo ngược trong ống tĩnh mạch sẽ đi kèm với tăng nguy cơ thai có bất thường NST hay bất thường tim. Sóng a đảo ngược của ống tĩnh mạch xuất hiện gặp trong những trường hợp: 65% trisomy 21; 55% trisomy 18; 55% trisomy 13 và chỉ 3% gặp ở những thai không bất thường số lượng NST. Việc khảo sát sóng a đảo ngược của ống tĩnh mạch thai nhi khi kết hợp với đo NT và sinh hóa máu mẹ sẽ làm cải thiện tỷ lệ phát hiện 95% và làm giảm tỷ lệ dương tính giả xuống còn 2.5%.
|
|
|
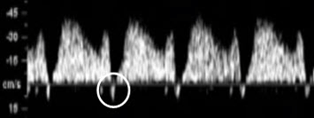
6. Dòng phụt ngược qua van 3 lá
Bình thường tim thai nhi không có dòng phụt ngược qua van 3 lá. Nếu xuất hiện dòng phụt ngược qua van 3 lá với thời gian > ½ thì tâm thất thu và vận tốc dòng phụt ngược > 60cm/s được xem là bất thường. Dòng phụt ngược qua van 3 lá gặp trong những trường hợp: 55% trisomy 21; 30% trisomy 18; 30% triosmy 13 và 1% gặp ở những thai có số lượng NST bình thường.
Tóm lại, việc khảo sát NT, xương mũi, góc mặt, sóng a đảo ngược và dòng phụt ngược qua van ba lá của thai nhi trong tam cá nguyệt thứ 1 sẽ giúp cải thiện được tỷ lệ phát hiện của xét nghiệm tầm soát từ 85-90% lên đến 95%.
Tài liệu tham khảo
The 11 – 13 +6 week scan. Kypros H. Nicolaides. Fetal Medicine Foundation
Thứ bảy ngày 22 . 11 . 2025 (9:30 - 12:00), khách sạn Equatorial (số ...
New World Saigon Hotel, thứ bảy ngày 17 tháng 01 năm 2026
Hội Nội tiết Sinh sản và Vô sinh TP. Hồ Chí Minh (HOSREM) sẽ ...
Sách ra mắt ngày 14 . 11 . 2025 và gửi đến quý hội viên trước ...

Ấn phẩm CẬP NHẬT KIẾN THỨC VỀ QUẢN LÝ SỨC KHỎE TUỔI MÃN ...
Y học sinh sản được phát ngày ngày 21 . 9 . 2025 và gởi đến ...