BS Hồ Mạnh Tường
ĐẠI CƯƠNG
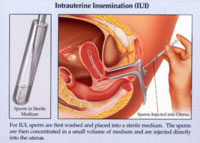
Thuật ngữ bơm tinh trùng vào buồng tử cung (intrauterine insemination – IUI) được dùng để chỉ kỹ thuật thụ tinh nhân tạo bằng bơm tinh trùng trực tiếp vào buồng tử cung nhằm giảm một số tác dụng có hại lên tinh trùng như pH acid của âm đạo, chất nhầy cổ tử cung (trong trường hợp chất nhầy có tác dụng có hại cho tinh trùng). IUI còn một lợi điểm lớn là mang số lượng tinh trùng có độ di động tốt, khả năng thụ tinh cao, cô đặc trong một thể tích nhỏ đến được gần trứng hơn xuang quanh thời điểm trứng rụng.
Kỹ thuật bơm tinh trùng đã chuẩn bị vào buồng tử cung là kỹ thuật phổ biến và được chấp nhận ở hầu hết các trung tâm trên thế giới. Kỹ thuật này giúp ta xác định được một các tương đối chính xác số lượng tinh trùng đặt vào buồng tử cung. Cũng với bước tiến này, các nhược điểm của các kỹ thuật bơm tinh dịch cổ điển được khắc phục, làm tăng đáng kể tỉ lệ thành công và biến IUI thành một kỹ thuật điều trị an toàn với hiệu quả cao. Hiện nay, khi nói đến đến thụ tinh nhân tạo, người ta thường hiểu là kỹ thuật bơm tinh trùng vào buồng tử cung với tinh trùng đã được chuẩn bị (lọc rửa).
Khả năng sống và thời gian sống của tinh trùng trong đường sinh dục nữ đóng vai trò quan trọng vào tỉ lệ thành công. Chất lượng tinh trùng trước chuẩn bị và kỹ thuật chuẩn bị tinh trùng ảnh hưởng rất lớn lên khả năng và thời gian sống của tinh trùng cũng như khả năng thụ tinh của tinh trùng. Nên cô đặc tinh trùng trong một thể tích nhỏ để bơm vào buồng tử cung. Thể tích bơm vào buồng tử cung bình thường không vượt quá 0,3ml. Nếu lượng dịch bơm vào quá nhiều sẽ chảy trở ra ngoài, đồng thời dễ kích thích tử cung co bóp.
Kỹ thuật bơm tinh trùng vào buồng tử cung phải được thực hiện đảm bảo vô trùng để tránh gây viêm nhiễm đường sinh dục nữ. Kỹ thuật phải được thực hiện thật nhẹ nhàng, tránh tổn thương vì các phản ứng xảy ra khi các mô bị tổn thương sẽ ảnh hưởng xấu đến chất lượng tinh trùng và ngăn cản sự thụ tinh. Do đo, chúng ta nên sử dụng các loại catheter chuyên dụng cho IUI mềm và có đầu tù để đưa tinh trùng vào buồng tử cung để giảm thiểu tổn thương.
Từ khi các kỹ thuật chuẩn bị tinh trùng như sử dụng thang nồng độ, swim-up phát triển, việc sử dụng tinh trùng đã chuẩn bị và cô đặc đã trở thành chuẩn mực trong kỹ thuật IUI. Kỹ thuật này hiện tại trở thành kỹ thuật điều trị hiếm muộn phổ biến nhất và hiệu quả nhất cho những trường hợp vòi trứng còn hoạt động bình thường. Việc sử dụng tinh trùng qua lọc rửa trong kỹ thuật IUI đã làm tăng tỉ lệ thành công và giảm hẳn nhiều tai biến có thể xảy ra khi bơm tinh dịch tươi như đau, co thắt tử cung, nhiễm trùng, sốc phản vệ … IUI hiện đang được đánh giá là kỹ thuật điều trị hiếm muộn phổ biến và hiệu quả nhất.
SƠ LƯỢC VỀ PHÁC ĐỒ THỰC HIỆN IUI
IUI có thể áp dụng cho các chu kỳ tự nhiên hoặc có kích thích buồng trứng. Nhiều phác đồ kích thích buồng trứng đã được sử dụng phối hợp với IUI như:
- Clomiphene citrate (CC) đơn thuần hay phối hợp với gonadotrophins (FSH/hMG)
- Thuốc ức chế men thơm hóa (AI) đơn thuần hay phối hợp với gonadotrophins (FSH/hMG)
- Gonadotrophins (FSH/hMG) đơn thuần
- Đồng vận GnRH phối hợp với gonadotrophins (FSH/hMG)
Các phác đồ trên thường được phối hợp với hCG để kích thích giai đoạn phát triển tiếp theo của noãn và gây rụng trứng. Ở các chu kỳ có kích thích buồng trứng, nếu cho hCG vào thời điểm nang lớn nhất đạt khoảng 18-20mm, rụng trứng ước tính xảy ra khoảng 34-40 giờ sau.
Mục đích phối hợp kích thích buồng trứng với IUI là nhằm gia tăng số noãn phát triển và có khả năng thụ tinh, qua đó làm tăng tỉ lệ có trứng thụ tinh và phôi làm tổ trong chu kỳ điều trị. Kích thích buồng trứng còn làm tăng tổng hợp các hormone steroid, có khả năng làm tăng khả năng thụ tinh và làm tổ của phôi. Khi phối hợp IUI với kích thích buồng trứng cần cân nhắc giữa lợi ích là tăng khả năng có thai và những yếu tố bất lợi như chi phí điều trị tăng, nguy cơ quá kích buồng trứng và nguy cơ đa thai. Tuy nhiên, do hiệu quả làm tăng đáng kể tỉ lệ có thai so với chu kỳ tự nhiên, nên hiện nay việc phối hợp với kích thích buồng trứng đã trở thành chuẩn mực trong kỹ thuật IUI.
Kỹ thuật chuẩn bị tinh trùng lý tưởng là kỹ thuật có thể chọn được tối đa số tinh trùng di động, hình dạng bình thường, được cô đặc trong một thể tích nhỏ môi trường cấy sinh lý, không còn tinh dịch, bạch cầu và vi trùng. Mặc dù không có một ngưỡng tuyệt đối nào về số tinh trùng tối thiểu trong mẫu bơm để có thể có thai, người ta thấy rằng hầu hết trường hợp có thai đều có tổng số tinh trùng di động trong mẫu bơm lớn hơn 1-2 triệu. Độ di động của tinh trùng và tỉ lệ tinh trùng có hình dạng bình thường là những yếu tố tiên lượng quan trọng nhất. Có nhiều phương pháp chuẩn bị tinh trùng đã được giới thiệu, mỗi phương pháp có ưu và nhược điểm riêng. Phương pháp lọc tinh trùng sử dụng các thang nồng độ cho số lượng tinh trùng nhiều nhất so với phương pháp rửa đơn thuần và swim-up và phương pháp sử dụng thang nồng độ cũng rất hiệu quả trong việc loại trừ nhiễm khuẩn.
Bơm tinh trùng cần được thực hiện với catheter chuyên dụng, đảm bảo vô trùng. Kỹ thuật bơm tinhtrùng nếu được thực hiện bởi bác sĩ phụ khoa có kinh nghiệm sẽ giúp tăng hiệu quả của IUI.
CÁC`CHỈ ĐỊNH CỦA IUI
Ban đầu, IUI được chỉ định cho các trường hợp rối loạn chức năng tinh trùng hoặc không có tinh trùng (cho tinh trùng). Hiện nay, do kỹ thuật đơn giản và hiệu quả, IUI được triển khai thực hiện với nhiều chỉ định khác nhau:
1. Bất thường phóng tinh: Lỗ tiểu đóng thấp, Chấn thương tủy sống, Xuất tinh ngược dòng, Bất lực do nguyên nhân thực thể hay tâm lý
2. Yếu tố cổ tử cung: Chất nhầy cổ tử cung không thuận lợi, Ít chất nhầy cổ tử cung
3. Vô sinh nam: Tinh trùng ít (oligozoospermia), Tinh trùng di động yếu(asthenozoospermia), Tinh trùng dị dạng (teratozoospermia), Phối hợp các bất thường trên (O.A.T.)
4. Miễn dịch: Kháng thể kháng tinh trùng ở nam giới (tự kháng thể), Kháng thể kháng tinh trùng ở nữ (cổ tử cung, huyết thanh)
5. Vô sinh không rõ nguyên nhân
6. Lạc nội mạc tử cung: Dạng nhẹ, vừa
7. Rối loạn phóng noãn: Phối hợp với gây phóng noãn
8. Phối hợp nhiều bất thường trên
9. Bơm tinh trùng người cho: Chồng không có tinh trùng
Chỉ định chủ yếu của IUI là tinh trùng ít, di động yếu và tỉ lệ dị dạng cao. Tuy nhiên, chỉ định này là một trong nững chỉ định có tỉ lệ thành công thấp của IUI. Một chỉ định phổ biến khác là IUI với tinh trùng người cho trong trường hợp không có tinh trùng. IUI thường không hiệu quả nếu số lượng và chất lượng tinh trùng quá thấp. Sự ra đời của kỹ thuật ICSI (tiêm tinh trùng vào bào tương trứng) làm tăng đáng kể khả năng có con của những người rối loạn chức năng tinh trùng nặng với tinh trùng của chính họ. Với ICSI, người chồng có thể có con chỉ với một vài tinh trùng hoặc tinh trùng lấy từ mẫu sinh thiết tinh hoàn.
Hiện nay, ở hầu hết các nước, IUI với tinh trùng người cho bắt buộc phải sử dụng tinh trùng trữ lạnh để giảm thiểu nguy cơ lây nhiễm HIV cho người nhận.
KỸ THUẬT BƠM TINH TRÙNG
Kỹ thuật bơm tinh trùng vào buồng tử cung thường do bác sĩ phụ khoa thực hiện. Bác sĩ điều trị nên theo dõi bệnh nhân xuyên suốt từ đầu, từ khia nhận bệnh, chẩn đoán, kích thích buồng trứng, theo dõi và bơm tinh trùng. Ngoài ra, bác sĩ Phụ khoa cũng cần có kiến thức về tinh dịch đồ và chuẩn bị tinh trùng để có thể phát huy tối đa hiệu quả của phương pháp điều trị.
Trang bị
Trang bị phòng bơm tinh trùng tương đương với phòng khám phụ khoa bình thường. Phòng bơm tinh trùng nên đặt gần phòng chuẩn bị tinh trùng.
Các dụng cụ cơ bản của phòng bơm tinh trùng:
- Bàn khám phụ khoa
- Bàn để dụng cụ bơm tinh trùng
- Bồn hạt đậu, chén đựng nước
- Mỏ vịt, pince dài, kẹp pozzi
- Bơm tiêm 1cc
- Gòn, gạc, que gòn
- Găng tay (tốt nhất là găng không bột), nón, mask
- Săng vải tiệt trùng
Phòng bơm tinh trùng phải có bồn rửa tay và xà phòng rửa tay trước thủ thuật.
Kỹ thuật thực hiện IUI
- Tinh trùng sau khi chuẩn bị từ phòng xét nghiệm được đựng trong tube ly tâm và giữ ở tủ cấy CO2, nhiệt độ khoảng 10-15 phút trước khi thực hiện thủ thuật. Khi đem tinh trùng đến phòng bơm tinh trùng, có thể để ở nhiệt độ phòng một thời gian trước khi thực hiện thủ thuật. Tuy nhiên, không được để quá lâu sẽ ảnh hưởng đến chất lượng tinh trùng.
- Bác sĩ thực hiện bơm tinh trùng rửa tay sạch trước thủ thuật. Bác sĩ cần thiết phải đội nón, mang khẩu trang. Găng sử dụng là găng tiệt trùng, nên sử dụng loại ít bột talc, tốt nhất là loại không có bột, vì các loại bột trong găng có tác dụng độc đối với tinh trùng.
- Bệnh nhân được chuẩn bị ở tư thế sản khoa, được trải săng tiệt trùng.
- Nữ hộ sinh phụ chuẩn bị bàn dụng cụ: bao gồm trải săng và chuẩn bị sẵn các dụng cụ bơm tinh trùng.
- Lau âm hộ bằng nước muối sinh lý. Làm ẩm mỏ vịt với nước muối sinh lý, đặt mỏ vịt vào âm đạo và bộc lộ cổ tử cung. Lau nhẹ cổ tử cung với nước muối sinh lý. Nước muối sinh lý nên được giữ ấm trước.
- Chuẩn bị bơm tiêm 1ml và catheter chuyên dụng (SpermCat hoặc Smooze). Nên tráng bơm tiêm và catheter với môi trường cấy trước để loại bớt các độc tố đối với tinh trùng có thể có. Để tránh khoảng chết trong bơm tiêm, làm sót tinh trùng trong khi bơm, nên gắn catheter vào bơm tiêm trước rồi mới cho đầu catheter vào tube để hút lấy tinh trùng.
- Đưa catheter qua cổ tử cung vào buồng tử cung khoảng 5cm, không nên đưa quá sâu có thể gây tổn thương niêm mạc đáy tử cung. (Một số tác giả khuyên nên đưa catheter nhẹ nhàng vào buồng tử cung cho đến khi chạm đáy, sau đó lùi catheter khoảng 1cm và bơm tinh trùng). Bơm nhẹ nhàng tinh trùng vào buồng tử cung cho đến hết. Rút nhẹ nhàng catheter ra khỏi cổ tử cung.
- Sau khi bơm cho bệnh nhân nghỉ ở tư thế nằm ngửa trong khoảng 10-15 phút trước khi về. Ta có thể cho bệnh nhân nằm kê cao mông.
Mục đích cuối cùng của thủ thuật không phải là đưa tinh trùng vào buồng tử cung bằng mọi giá, mà là đưa được tinh trùng vào buồng tử cung với sang chấn tối thiểu. Nếu thực hiện kỹ thuật không nhẹ nhàng, gây sang chấn nhiều, tỉ lệ thành công thường rất thấp. Người thực hiện kỹ thuật bơm tinh trùng càng nhiều kinh nghiệm, việc đưa catheter càng được thực hiện nhẹ nhàng, ít sang chấn, góp phần nâng cao tỉ lệ thành công của phương pháp điều trị. Chất lượng catheter cũng ảnh hưởng nhiều đến tỉ lệ thành công. Catheter chuyên dụng phù hợp sẽ giúp bác sĩ dễ dàng đưa vào buồng tử cung và sang chấn ít hơn.
Tùy theo chỉ định của bác sĩ, bệnh nhân có thể được bơm tinh trùng 1 hoặc 2 lần trong một chu kỳ. Nếu chỉ thực hiện bơm tinh trùng một lần trong chu kỳ, bệnh nhân thường được hẹn để bơm tinh trùng xung quanh thời điểm dự đoán rụng trứng. Nếu bơm tinh trùng 2 lần trong chu kỳ, bệnh nhân thường được hẹn bơm 2 lần trước và sau thời điểm dự đoán rụng trứng khoảng 12 giờ.
Nên siêu âm kiểm tra vào ngày hôm sau để đánh giá xem có rụng trứng không. Nếu nghi ngờ chưa rụng trứng có thể hẹn bệnh nhân để tiếp tục bơm tinh trùng.
Sau bơm tinh trùng, bệnh nhân có thể được cho thuốc để hỗ trợ giai đoạn hoàng thể tùy theo phác đồ kích thích buồng trứng được sử dụng. Trong đa sốc các trường hợp, progesterone đường đặt âm đạo thường được sử dụng để hỗ trợ giai đoạn hoàng thể. Xét nghiệm thử thai thường được thực hiện 2 tuần sau khi bơm tinh trùng. Nếu xét nghiệm thử thai dương tính, bệnh nhân được hẹn siêu âm khoảng 2-3 tuần sau để xác định thai trong tử cung.
Lợi ích của việc chuẩn bị tinh trùng trước khi bơm vào buồng tử cung
- Chọn được các tinh trùng bình thường, di động tốt cho các phương pháp điều trị. Đồng thời cô đặc các tinh trùng này trong một thể tích nhỏ, thuận lợi cho các phương pháp điều trị.
- Loại được các tế bào chết, hầu hết các vi sinh vật, phần lớn các chất độc với tinh trùng
- Loại được một phần lớn prostaglandins trong tinh dịch, tránh co thắt tử cung trong phương pháp IUI.
- Kích thích sự hoạt hóa đầu tinh trùng, sự tăng động của tinh trùng và phản ứng cực đầu của tinhtrùng, tạo thuận lợi cho quá trình thụ tinh của tinhtrùng với trứng.
- Giảm được phần lớn nguy cơ nhiễm trùng từ tinh dịch, do các phương pháp chuẩn bị tinh trùng hiện nay có thể phát hiện và loại được hầu hết các vi sinh vật có trong tinh dịch
- Tránh được nguy cơ sốc phản vệ đôi khi xảy ra khi cho tinh dịch vào buồng tử cung.
KẾT QUẢ VÀ CÁC YẾU TỐ ẢNH HƯỞNG ĐẾN KẾT QUẢ
Kết quả của IUI thường tính bằng tỉ lệ có thai trên số chu kỳ điều trị. Kết quả này thường thay đổi tùy theo trung tâm, tùy bác sĩ điều trị, tùy chỉ định, đối tượng bệnh nhân, phác đồ kích thích buồng trứng và các phác đồ phối hợp. Tỉ lệ thành công của IUI có thể thay đổi từ 0% đến 50%. Tỉ lệ thành công trung bình của một chu kỳ nói chung khoảng 10-15%. Tại Bệnh viện Phụ Sản Từ Dũ, tỉ lệ thành công của IUI từ khi bắt đầu triển khai kỹ thuật này (1995) đến nay thay đổi từ 3% đến 51% tùy chỉ định, phác đồ điều trị và bác sĩ theo dõi. Hiện nay tỉ lệ có thai trung bình của chúng tôi vào khoảng 20%.
Chọn lựa bệnh nhân là một yếu tố quan trọng quyết định thành công. Những đối tượng có tỉ lệ thành công cao bao gồm: trẻ tuổi, hai vòi trứng thông, không bị lạc nội mạc tử cung nặng, rối loạn chức năng tinh trùng không quá nặng.
Nhiều nghiên cứu trên thế giới đều cho thấy IUI phối hợp với kích thích buồng trứng luôn có kết quả cao hơn kích thích buồng trứng đơn thuần phối hợp hướng dẫn giao hợp tự nhiên hoặc IUI đơn thuần không kích thích buồng trứng. Do đó hiện nay, hầu hết các trung tâm đều áp dụng IUI phối hợp với kích thích buồng trứng cho dù bệnh nhân có nội tiết và phóng noãn bình thường.
Tỉ lệ có thai lâm sàng sau IUI giảm dần theo tuổi của người phụ nữ. Tỉ lệ này giảm hẳn nếu bệnh nhân trên 35 tuổi. Theo một số thống kê, tỉ lệ có thai đối với bệnh nhân trên 40 tuổi chỉ vào khoảng 1-2% hoặc thấp hơn. Một số tác giả khuyến cáo không nên áp dụng IUI với bệnh nhân trên 40 tuổi vì hiệu quả điều trị quá thấp.
Tỉ lệ thành công thường cao trong khoảng 3 chu kỳ điều trị đầu và giảm dần. Đa số các trung tâm không tiếp tục bơm tinh trùng nếu thất bại từ 6 chu kỳ trở lên. Đối với bệnh nhân lớn tuổi (>35), không nên tiếp tục IUI nếu thất bại từ 3 chu kỳ trở lên.
Tỉ lệ có thai với chỉ định vô sinh nam của IUI không cao, từ 3-10% (Speroff and Fritz, 2005). Tuy nhiên, IUI tương đối rẻ tiền và hiệu quả trong điều trị vô sinh nam mức độ nhẹ. Đây là chọn lựa đầu tay cho bất thường tinh trùng nhẹ. Tinh trùng cần được lọc, rửa và cô đặc trong thể tích nhỏ. Chỉ nên thực hiện tối đa 3-4 chu kỳ và kết hợp với kích thích buồng trứng, nếu thất bại nên chuyển ICSI.
Tuy nhiên, tổng số tinh trùng di động trong mẫu tinh dịch phải đạt ít nhất 10 triệu hoặc tổng số tinh trùng di động trong mẫu bơm phải đạt tối thiểu 1 triệu để đảm bảo tỉ lệ thành công ở mức chấp nhận được. Tỉ lệ tinh trùng hình dạng bình thường trong mẫu tinh dịch cũng phải đạt từ 5% trở lên và tỉ lệ tinh trùng di động trong mẫu bơm phải trên 20% khi chỉ định IUI cho vô sinh nam. Đây là các giới hạn thấp nhất được ghi nhận qua y văn. Tại Bệnh viện từ Dũ, chúng tôi ghi nhận gần như không có trường hợp nào có thai nếu tổng số tinh trùng di động trong mẫu tinh dịch dưới 10 triệu hoặc mật độ tinh trùng di động trong mẫu bơm dưới 2 triệu. Mỗi trung tâm, tùy theo phác đồ và kết quả cụ thể, có thể sẽ có các dữ liệu khác nhau về các ngưỡng này. Các dữ liệu này rất cần thiết để tư vấn và cho bệnh nhân và chọn lựa các điều trị phù hợp.
Việc trữ lạnh tinh trùng nhiều lần rồi gộp lại để bơm tinh trùng nhằm gia tăng số lượng tinh trùng là không hiệu quả vì tinh chất lượng càng kém thì tỉ lệ sống sau trữ lạnh càng thấp và khả năg thụ tinh của tinh trùng sau trữ lạnh cũng bị ảnh hưởng. Đối với tinh trùng chất lượng và số lượng bình thường, tỉ lệ sống sau trữ lạnh là vào khoảng 50% (HM Tường và CS., 1999).
Ở các trung tâm bắt đầu triển khai kỹ thuật IUI, tỉ lệ có thai thường thấp , không quá 10%. Lý do thường gặp là do trang bị chưa đầy đủ, phác đồ chưa ổn định, sự phối hợp giữa các khâu chưa đồng bộ, hoặc ê-kíp thực hiện còn thiếu kinh nghiệm trong việc chỉ định và thực hiện. Sau một thời gian hoạt động, nếu tiếp tục đầu tư nghiên cứu để cải tiến và thu thập kinh nghiệm, tỉ lệ có thai sẽ tăng dần sau đó.
TAI BIẾN CỦA IUI
Các tai biến có thể gặp bao gồm: lây nhiễm các bệnh lây truyền qua đường tình dục, co thắt tử cung, nhiễm trùng đường sinh dục trên, sốc phản vệ. Tuy nhiên, các tai biến trên thường gặp trong các trường hợp bơm tinh dịch tươi, ít gặp đối với các trường hợp sử dụng tinh trùng đã qua xử lý. Cần chú trọng vấn đề vô trùng trong khâu xử lý tinh trùng, về trang bị cũng như thao tác để làm tăng chất lượng tinh trùng và giảm nguy cơ lây nhiễm. Tất nhiên phải đảm bảo vô trùng dụng cụ và thao tác khi thực hiện thủ thuật bơm tinh trùng vào buồng tử cung.
Ngoài ra còn có các tai biến như hội chứng quá kích buồng trứng và đa thai. Những tai biến này thường gặp ở các chu kỳ có sử dụng thuốc kích thích buồng trứng và có thể tránh bằng cách theo dõi sát bệnh nhân trong chu kỳ điều trị.
KẾT LUẬN
IUI là một phương pháp điều trị hiệu quả, an toàn, ít tai biến, đơn giản, dễ thực hiện và rẻ tiền. Kỹ thuật này có thể được triển khai ở những cơ sở y tế tuyến tỉnh do không cần trang bị kỹ thuật và nhân sự nhiều. Do chỉ định rộng rãi, IUI có thể đáp ứng điều trị cho một tỉ lệ lớn bệnh nhân hiếm muộn. Ước tính khoảng 50% bệnh nhân hiếm muộn có thể điều trị bằng IUI. Tỉ lệ có thai dồn của IUI sau 3-4 chu kỳ có thể đạt khoảng 50%.
Hiện nay, nhiều bệnh viện và trung tâm y tế tuyến tỉnh đã có thể trang bị, huấn luyện nhân sự và triển khai kỹ thuật IUI. Điều này sẽ giúp từng bước mở rộng và nâng cấp các dịch vụ về chăm sóc sức khỏe sinh sản tại địa phương và tiết kiệm chi phí đi lại, ăn ở cho các bệnh nhân trong khi điều trị nếu phải đi đến cơ sở y tế tuyến trên.
Thứ bảy ngày 22 . 11 . 2025 (9:30 - 12:00), khách sạn Equatorial (số ...
New World Saigon Hotel, thứ bảy ngày 17 tháng 01 năm 2026
Hội Nội tiết Sinh sản và Vô sinh TP. Hồ Chí Minh (HOSREM) sẽ ...

Ấn phẩm CẬP NHẬT KIẾN THỨC VỀ QUẢN LÝ SỨC KHỎE TUỔI MÃN ...
Y học sinh sản được phát ngày ngày 21 . 9 . 2025 và gởi đến ...
Cẩm nang Hội chứng buồng trứng đa nang được phát hành online ...








