BS. Nguyễn An Nghĩa
HOSREM
I. Giới thiệu
Viêm phổi mắc phải từ cộng đồng ( Community-acquired pneumonia – CAP) được xác định như một tình trạng nhiễm trùng cấp tính của nhu mô phổi ở bệnh nhân bị nhiễm trùng từ cộng đồng, để phân biệt với viêm phổi mắc phải từ bệnh viện (nosocomical pneumonia). CAP là một bệnh lý nặng và thường gặp với tỷ lệ mắc bệnh đáng kể.
Mục tiêu của bài viết này tập trung vào đặc điểm lâm sàng và chẩn đoán CAP. Các phần còn lại như dịch tễ học, vi sinh học, tác nhân sinh bệnh, và điều trị sẽ được trình bày trong những bài khác.
Bài viết được chia làm hai phần chính:
- Phần 1: tập trung vào các lâm sàng và xét nghiệm hình ảnh,
- Phần 2: tập trung vào các xét nghiệm hỗ trợ chẩn đoán, tiêu chuẩn chẩn đoán, chẩn đoán phân biệt.
II. Đánh giá cận lâm sàng
Việc đánh giá cận lâm sàng trẻ CAP phụ thuộc vào bệnh cảnh lâm sàng, bao gồm tuổi của trẻ, mức độ nặng, sự xuất hiện các biến chứng, và trẻ có cần nhập viện hay không. Nhiều xét nghiệm xâm lấn phải thực hiện nếu cần thiết để xác định bệnh sinh (Ví dụ, ở trẻ bệnh cảnh nặng, có biến chứng tiềm ẩn, trẻ cần phải nhập viện điều trị). Chẩn đoán bệnh sinh ở những trẻ này sẽ giúp điều trị đặc hiệu và trực tiếp tác nhân gây bệnh, đồng thời cho phép cách ly bệnh nhân để ngăn ngừa nhiễm trùng bệnh viện.
Trẻ nhũ nhi nghi ngờ bị viêm phổi, nhất là nếu có sốt và vẻ nhiễm độc, cần phải được đánh giá đầy đủ nguy cơ nhiễm trùng huyết và các nhiễm trùng nặng khác.
II.1. Xét nghiệm máu
Xét nghiệm máu có thể giúp phân biệt giữa nhiễm siêu vi và vi trùng, thông qua sự biệt hóa và phản ứng pha cấp của các tế bào máu trong công thức máu. Ion đồ máu giúp đánh giá mức độ mất nước và tình trạng giảm natri máu, từ đó có thể phát hiện hội chứng tăng tiết ADH không thích hợp.
- Công thức máu (CTM): không cần thiết thực hiện đối với trẻ CAP nhẹ, có thể điều trị ngoại trú, ngoại trừ tình huống cần đánh giá hỗ trợ thêm trong việc quyết định sử dụng kháng sinh. CTM được thực hiện thường quy đối với trẻ cần nhập viện. Một số dấu hiệu trên CTM có thể đặc hiệu hơn cho một nhóm tác nhân (siêu vi, vi trùng, vi trùng không điển hình) so với các nhóm tác nhân khác. Tuy nhiên, các dấu hiệu này có thể trùng lắp với nhau và không đáng tin cậy nếu chỉ dùng đơn độc trong việc phân biệt tác nhân gây bệnh.
- Số lượng bạch cầu (SLBC) < 15.000 tế bào/microL thường giúp hướng đến nguyên nhân không do vi trùng, ngoại trừ các bệnh nhân có bệnh cảnh nặng có thể có tình trạng giảm bạch cầu và có các tế bào non chiếm ưu thế,
- SLBC > 15.000 tế bào/microL thường giúp hướng đến tác nhân vi trùng sinh mủ. Tuy nhiên, trẻ mắc viêm phổi do M. pneumoniae, cúm, và adenovirus cũng có thể có SLBC > 15.000 tế bào/microL,
- Bạch cầu ái toan có thể tăng số lượng ở trẻ nhũ nhi với bệnh cảnh viêm phổi không sốt, nhất là đối với tác nhân Chlamydia trachomatis,
- Các chất phản ứng trong pha cấp: định lượng CRP giúp ích cho việc phân biệt viêm phổi siêu vi và vi trùng,
- Nồng độ procalcitonin (PCT) gia tăng là một dấu hiệu có tính đặc hiệu cao hơn CRP trong việc phân biệt tác nhân siêu vi hay vi trùng. Tuy nhiên, tính thiết thực trong tiên đoán bệnh của chất này vẫn chưa được công bố chính thức và cũng không có khuyến cáo nào cho phép sử dụng kháng sinh điều trị mà chỉ dựa đơn thuần vào giá tri PCT. Các chất phản ứng nhanh có thể giúp ích trong việc theo dõi diễn tiến bệnh, đáp ứng với điều tri, và quyết định khi nào ngưng điều trị.
II.2. Xét nghiệm vi sinh
Nếu có thể, chẩn đoán vi sinh nên được thực hiện cho những trẻ có bệnh cảnh nặng, có biến chứng, và những trẻ cần nhập viện. Chẩn đoán vi sinh cũng cần thiết trong trường hợp xuất hiện các đợt bộc phát trong cộng đồng có nguy cơ hình thành dịch, hoặc nghi ngờ một tác nhân gây bệnh không thường gặp, đặc biệt đối với những tác nhân mà việc điều trị không giống với các điều trị theo kinh nghiệm thông thường (ví dụ, S. aureus bao gồm cả các chủng kháng methicillin, lao). Trẻ với bệnh lý nhẹ, có thể điều trị ngoại trú, không cần phải thực hiện chẩn đoán vi sinh.
- Cấy
Cấy máu cần thiết thực hiện ở những trẻ CAP phải nhập viện, và ở trẻ có tràn dịch màng phổi. Mặc dù kết quả cấy máu chỉ dương tính trong 10-20% trường hợp viêm phổi, nhưng khi dương tính chúng sẽ giúp rất nhiều cho chẩn đoán và điều trị. Tỷ lệ cấy máu dương tính ở trẻ có tràn dịch hoặc mủ màng phổi tăng lên 30-40%. Kết quả cấy máu sẽ bị ảnh hưởng nếu bệnh nhân có điều trị kháng sinh trước khi tiến hành xét nghiệm.
Xác định được siêu vi, M. pneumoniae, hoặc Chlammydia spp. ở đường hô hấp trên cùng lúc với bệnh cảnh viêm phổi có thể giúp cho chẩn đoán vi sinh. Tuy nhiên, việc cấy siêu vi và các vi trùng không điển hình thường hạn chế trong ứng dụng lâm sàng do thời gian cấy khá lâu.
Cấy đàm: Ở những trẻ có bệnh cảnh nặng, có thể thực hiện xét nghiệm cấy đàm. Tuy nhiên, trẻ dưới 5 tuổi thường nuốt đàm nên cũng hiếm khi xét nghiệm này được thực hiện. Theo hướng dẫn chung, một mẫu xét nghiệm đàm có giá trị khi có ≤ 10 tế bào biểu mô và ≥ 25 tế bào đa nhân dưới quang trường 100.
Cấy dịch màng phổi: một khó khăn thường gặp trong cấy dịch màng phổi là bệnh nhân thường đã được điều trị kháng sinh trước đó. Trong trường hợp này, việc xét nghiệm tìm kháng nguyên hoặc kỹ thuật PCR có thể hữu dụng hơn.
- Test chẩn đoán nhanh
Test chẩn đoán nhanh có thể giúp ích trong việc xác định chẩn đoán và điều trị đối với trẻ nhũ nhi hay những trẻ phải nhập viện có nguy cơ mắc CAP do vi trùng không điển hình hoặc do siêu vi. Kết quả các xét nghiệm này giúp điều trị cũng như quyết định cách ly bệnh nhân ngừa lây lan nhiễm trùng bệnh viện. Các test chẩn đoán nhanh hiện đã có bao gồm: xác định virus hợp bào hô hấp (RSV), virus cúm, virus á cúm, adenovirus, M. pneumoniae, Chlamydia spp., human metapneumovirus.
- Huyết thanh chẩn đoán
Huyết thanh chẩn đoán (HTCĐ) đối với các tác nhân đặc biệt (Ví dụ, S.pneumoniae, M. pneumoniae, C. pneumoniae) không được thực hiện một cách thường quy bởi lẽ kết quả xét nghiệm này đơn độc không thể ảnh hưởng đến quyết định điều trị. HTCĐ đối với siêu vi là điều không thực tế do đòi hỏi phải có các mẫu bệnh phẩm trong giai đoạn cấp và giai đoạn hồi phục; còn phế cầu thì có quá nhiều týp huyết thanh gây bệnh, gây nhiều khó khăn trong việc sản xuất kháng thể để thử tương ứng; HTCĐ dành cho Chlamydia spp. hiện vẫn chưa nghiên cứu thành công. Tuy nhiên, HTCĐ và PCR vẫn có thể giúp ích trong việc đánh giá các trẻ nhỏ viêm phổi không điển hình.
- Các xét nghiệm khác
Bao gồm:
Nếu nghi ngờ lao phổi, test IDR có thể được thay thế, nhất là khi rất nghi ngờ lao, bằng xét nghiệm cấy bệnh phẩm có từ hút dịch dạ dày sáng sớm hoặc lấy mẫu đàm buổi sáng. Phết acid nhanh có thể giúp chẩn đoán nhanh hơn đối với bệnh phẩm đàm.
- Các thủ thuật xâm lấn
Các thủ thuật xâm lấn có thể cần thiết để thu thập bệnh phẩm từ đường hô hấp dưới. Các thủ thuật này được đặc biệt dành cho những trẻ bệnh nặng, không cải thiện với điều trị theo kinh nghiệm, bao gồm:
-
Nội soi phế quản với rửa phế quản-phế nang,
-
Chọc hút kim xuyên da dưới hướng dẫn của siêu âm hoặc CT,
-
Sinh thiết phổi thông qua nội soi lồng ngực hoặc mở lồng ngực.
Một số tác nhân cần lưu ý
Một số tác nhân cần được lưu ý thật kỹ bởi lẽ chúng đại diện cho những trận dịch quan trọng và/hoặc các bệnh cảnh nghiêm trọng đòi hỏi những biện pháp điều trị khác với phác đồ điều trị thông thường theo kinh nghiệm, bao gồm:
- Cúm A và B,
- Tụ cầu kháng methicillin mắc phải trong cộng đồng,
- Lao,
- Các tác nhân nấm,
- Legionella spp.,
- Cúm Avian,
- Hantavirus,
- Các tác nhân trong các vụ khủng bố sinh học.
III. Chẩn đoán
Việc chẩn đoán viêm phổi đòi hỏi các chứng cứ thu được thông qua hỏi tiền căn, bệnh sử, và khám lâm sàng về một bệnh cảnh nhiễm khuẩn cấp tính đang tiến triển, với các dấu hiệu suy hô hấp, hoặc bằng chứng thâm nhiễm phổi cấp trên hình ảnh học.
Tiếp cận chẩn đoán phụ thuộc vào diễn tiến và độ nặng của bệnh. Với một diễn tiến lâm sàng phù hợp, chẩn đoán có thể xác định mà không cần thực hiện xét nghiệm hình ảnh. Ở những trẻ bệnh cảnh nặng, đòi hỏi phải nhập viện, chẩn đoán nên được xác định với xét nghiệm hình ảnh. Nếu có thể, chẩn đoán vi sinh nên được thực hiện ở những trẻ nhập viện và những trẻ không đáp ứng với điều trị ban đầu.
Chẩn đoán lâm sàng
- Viêm phổi nên được nghĩ tới ở những trẻ có những than phiền liên quan hô hấp, đặc biệt là ho, thở nhanh, co lõm, và khám phổi có bất thường.
- Chẩn đoán viêm phổi có thể dựa trên lâm sàng ở trẻ có sốt và có bằng chứng của quá trình nhiễm khuẩn với triệu chứng hay dấu hiệu của suy hô hấp. Khi xuất hiện một số dấu hiệu lâm sàng sẽ làm tăng khả năng viêm phổi. Các dấu hiệu này bao gồm: thở nhanh, phập phồng cánh mũi, thở rên, co lõm, ran phổi, giảm âm phế bào. Sự không hiện diện triệu chứng thở nhanh giúp loại trừ viêm phổi.
- Tại các nước đang phát triển, nơi có xuất độ viêm phổi cao, sự xuất hiện của các dấu hiệu hô hấp đơn độc cũng làm gia tăng khả năng bị viêm phổi. Tổ chức Y tế Thế giới sử dụng dấu hiệu thở nhanh (> 60 nhịp/phút ở trẻ < 2 tháng; > 50 nhịp/phút ở trẻ 2-12 tháng; > 40 nhịp/phút ở trẻ 1-5 tuổi, > 20 nhịp/phút ở trẻ ≥ 5 tuổi) như một tiêu chuẩn duy nhất trong việc xác định viêm phổi ở trẻ có ho và khó thở. Ở những nước đã phát triển, việc chẩn đoán viêm phổi cần có sự phối hợp của nhiều dấu hiệu.
Chẩn đoán hình ảnh học
- Sự hiện diện tình trạng thâm nhiễm trên phim X-quang ngực giúp xác định chẩn đoán viêm phổi.
- Các dấu hiệu trên phim X-quang không đáng tin cậy để phân biệt các tác nhân gây bệnh.
Chẩn đoán tác nhân
- Tác nhân sinh bệnh được gợi ý bởi các đặc điểm của chính bệnh nhân, các dấu hiệu lâm sàng, các yếu tố dịch tễ, và ở chừng mực nào đó, kết quả của các xét nghiệm không đặc hiệu và X-quang lồng ngực.
- Các xét nghiệm vi sinh đặc hiệu có thể sử dụng để xác định tác nhân gây bệnh. Điều này là cần thiết đối với những trẻ phải nhập viện, những trẻ bị nghi ngờ nhiễm một tác nhân không thường gặp, đòi hỏi một điều trị đặc biệt không như thông thường.
- Chẩn đoán tác nhân gây bệnh cũng cần thiết đối với các trẻ bị viêm phổi thất bại với điều trị ban đầu.
IV. Chẩn đoán phân biệt
- Mặc dù viêm phổi do vi khuẩn hiện diện với xuất độ cao ở trẻ có biểu hiện sốt, thở nhanh, ho, và thâm nhiễm trên X-quang phổi, những chẩn đoán khác cùng với các tình huống trùng hợp vẫn cần thiết phải loại trừ nhất là những bệnh nhân thất bại với điều trị hoặc có diễn tiến bệnh bất thường.
- Các chẩn đoán phân biệt được nêu trong bảng 1.
V. Biến chứng
Viêm phổi do vi trùng thường có các biến chứng liên quan với đường hô hấp nhiều hơn viêm phổi do siêu vi và do vi trùng không điển hình.Các biến chứng này bao gồm: tràn dịch màng phổi, mủ màng phổi, hoại tử nhu mô phổi, áp-xe phổi.
Hoại tử nhu mô phổi: là tình trạng hoại tử và hóa lỏng nhu mô phổi, là một biến chứng nghiêm trọng của CAP. Biến chứng này thường xảy ra sau một tình trạng nhiễm khuẩn phổi khu trú do một tác nhân vi trùng sinh mủ. S. pneumoniae (đặc biệt là týp 3 và 19) là nguyên nhân thường gặp nhất. Ngoài ra, các tác nhân khác như tụ cầu, liên cầu nhóm A, M.pneumoniae, Legionella, và aspergillus cũng đã được báo cáo.
Viêm phổi hoại tử nên được nghĩ đến ở những trẻ viêm phổi có sốt kéo dài hoặc xuất hiện bệnh cảnh nhiễm trùng huyết. Chẩn đoán được xác định bằng X-quang lồng ngực hoặc CT tăng cản quang.
Điều trị viêm phổi hoại tử đòi hỏi kháng sinh đường tĩnh mạch, trong một thời gian dài. Thời gian kéo dài kháng sinh tùy thuộc vào đáp ứng lâm sàng, nhưng thông thường khoảng 4 tuần hoặc 2 tuần sau khi bệnh nhân hết sốt và cải thiện lâm sàng. Các thủ thuật can thiệp (Ví dụ, đặt catheter dẫn lưu xuyên da) nên được thực hiện một cách thận trọng ở bệnh nhi viêm phổi hoại tử; bởi lẽ những thủ thuật này làm tăng nguy cơ xảy ra biến chứng, chẳng hạn như dò phế quản-màng phổi.
Áp-xe phổi: là tình trạng lắng đọng các tế bào viêm cùng với các mô bị hủy hoại hay hoại tử dẫn đến sự hình thành một hay nhiều hang trong phổi. Chọc hút là yếu tố nguy cơ quan trọng dẫn đến áp-xe phổi, thường sẽ hình thành từ 1-2 tuần sau khi chọc hút. Các yếu tố nguy cơ khác bao gồm tắc nghẽn đường thở và bất thường phổi bẩm sinh. S. aureus là tác nhân thường gặp nhất gây áp-xe phổi.
Các biểu hiện lâm sàng của áp-xe phổi thường không đặc hiệu và tương tự với viêm phổi, bao gồm sốt, ho, rối loạn nhịp thở, đau ngực, biếng ăn, ho ra máu, hơi thở hôi.
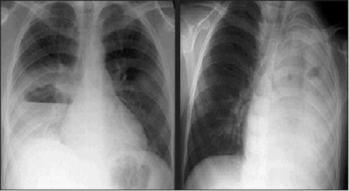
Chẩn đoán được nghĩ đến thông qua hình ảnh hang có thành dày với mức khí dịch (hình 1) trên X-quang phổi, và được xác định với hình ảnh CT-scan cản quang. Áp-xe phổi thường kèm với tràn dịch màng phổi.
Điều trị áp-xe phổi cũng đòi hỏi phải dùng kháng sinh một khoảng thời gian kéo dài và bằng đường tĩnh mạch. Thời gian dùng kháng sinh phụ thuộc vào đáp ứng lâm sàng, nhưng thường kéo dài 4 tuần hoặc hai tuần sau khi bệnh nhân hết sốt và cải thiện lâm sàng. 80-90% áp-xe phổi được điều trị khỏi chỉ với liệu pháp kháng sinh.
Trong trường hợp thất bại với điều trị kháng sinh đơn thuần, chọc hút và đặt ống dẫn lưu qua da có thể giúp ích vừa cho chẩn đoán vừa cho điều trị.
VI. Tổng kết phần 2
- Không cần thiết thực hiện thường quy các xét nghiệm đánh giá viêm phổi ở trẻ có nhiễm khuẩn đường hô hấp dưới mức độ nhẹ, không biến chứng, có thể điều trị ngoại trú, ngoại trừ trường hợp cần thêm chứng cứ để quyết định dùng kháng sinh,
- Chẩn đoán vi sinh nên được thực hiện đối với những trẻ mắc CAP cần phải nhập viện. CTM và cấy máu nên được thực hiện ở tất cả trẻ này. Những xét nghiệm vi sinh khác nên được chỉ định tùy theo bệnh cảnh lâm sàng,
- Chẩn đoán vi sinh cũng cần thiết khi nghi ngờ bệnh nhi mắc CAP bởi một tác nhân đòi hỏi các điều trị đặc biệt khác với điều trị theo kinh nghiệm thông thường,
- Chẩn đoán phân biệt nên được khảo sát kĩ ở những bệnh nhi thất bại với điều trị hoặc có diễn tiến bệnh bất thường,
- Các biến chứng của CAP bao gồm tràn dịch màng phổi, mủ màng phổi, viêm phổi hoại tử, áp-xe phổi, giảm natri máu.
Bảng 1: Chẩn đoán phân biệt
| Liên quan giải phẫu | Tiếp xúc thuốc và hóa chất |
| Tuyến ức to | Nitrofurantoin |
| Bóng của mô vú | Bleomycin |
| Nang phế quản | Các thuốc độc tế bào |
| Vòng mạch | Opioates |
| Khí phế thủng thùy phổi bẩm sinh | Xạ trị |
| Xẹp phổi (do dị vật hay do nút nhầy) | Hít khói thuốc lá |
| Hít dịch dạ dày | Viêm phổi dạng lipid |
| Trào ngược dạ dày - thực quản | Bệnh lý mạch máu |
| Dò khí quản – thực quản | Lupus đỏ hệ thống |
| Chẻ vòm hầu | Bệnh u hạt Wegener |
| Bệnh lý thần kinh cơ | Viêm khớp dạng thấp thiếu niên |
| Bệnh lý phổi mạn tính | Các nguyên nhân khác |
| Suyễn | Viêm phổi tăng nhạy cảm |
| Dãn phế quản | U tân sinh |
| Loạn sản phế quản phổi | Phù phổi do suy tim |
| Xơ nang | Nhồi máu phổi |
| Xơ phổi | Hội chứng suy hô hấp cấp |
| Thiếu alpha 1-antitrypsin | Cơ thể chủ đào thải mảnh ghép |
| Lắng đọng sắt ở phổi | Phim chụp không đúng kỹ thuật |
| Viêm phổi mô kẽ bong vảy | Gần chết đuối (near drowning event) |
| Sarcoidosis | |
| Histiocytosis X |
![]()
Hình 1: Hình ảnh X-quang biến chứng của viêm phổi phế cầu. Hình bên trái: Áp-xe phổi với mức khí dịch ở phổi bên phải. Hình bên phải: viêm phổi hoại tử ở phổi trái.
TÀI LIỆU THAM KHẢO
- William J Barson, Clinical features and diagnosis of community-acquired pneumonia in children, 16/01/2009. UpToDate.
- Taylor JA, Establishing clinically relevant standards for tachypnea in febrile children younger than 2 years, Arch Pediatr Adolesc Med 1995; 149:283.
- Murphy CG, Clinical predictors of occult pneumonia in the febrile child. Acad Emerg Med 2007; 14:243,
- World Heath Organization. The management of acute respiratory infections in children. In: Practical guidelines for outpatient care. World Heath Organization, Geneva, 1995.
Thành phố Đà Nẵng, thứ sáu và thứ bảy, ngày 6 - 7 . 3 . 2026
Thứ bảy ngày 22 . 11 . 2025 (9:30 - 12:00), khách sạn Equatorial (số ...
New World Saigon Hotel, thứ bảy ngày 17 tháng 01 năm 2026
Sách ra mắt ngày 14 . 11 . 2025 và gửi đến quý hội viên trước ...

Ấn phẩm CẬP NHẬT KIẾN THỨC VỀ QUẢN LÝ SỨC KHỎE TUỔI MÃN ...
Y học sinh sản được phát ngày ngày 21 . 9 . 2025 và gởi đến ...








